Stimulasi nervus vagus dapat dilakukan untuk penatalaksanaan epilepsi yang resisten terhadap obat, yang biasa disebut sebagai epilepsi refrakter atau intractable. Epilepsi adalah penyakit kronis yang ditandai dengan cetusan yang tidak normal pada neuron otak, yang akhirnya menimbulkan bangkitan. Prevalensi epilepsi global adalah sekitar 1–5%, dengan 30–40% kasus merupakan kasus resisten obat.[1]
Epilepsi resisten obat adalah epilepsi dengan bangkitan yang tidak terkontrol dengan menggunakan minimal 2 obat antikonvulsan dalam dosis yang optimal, baik sebagai monoterapi maupun terapi kombinasi. Kelompok resisten obat ini dapat berupa epilepsi fokal seperti epilepsi lobus temporal atau sindrom epilepsi seperti sindrom West dan sindrom Lennox-Gastaut.[1]
Pembedahan merupakan salah satu terapi untuk mengatasi epilepsi resisten obat. Akan tetapi, tidak semua pasien merupakan kandidat yang sesuai untuk pembedahan. Terapi neurostimulasi seperti stimulasi nervus vagus bisa menjadi alternatif yang efektif untuk pengendalian kejang pada kasus epilepsi resisten obat.[1]
Mekanisme Kerja Stimulasi Nervus Vagus untuk Penatalaksanaan Epilepsi
Nervus vagus memiliki jaringan aferen dan eferen yang luas dalam inervasi organ dalam dan memiliki peran yang vital sebagai penghubung antara sistem saraf pusat dan jaringan saraf otonom di batang otak.[2]
Nervus vagus merupakan saraf otonom campuran yang berasal dari medulla oblongata dan berjalan sepanjang leher (berkelompok dengan arteri karotis di bagian belakang) dan esofagus, hingga bercabang untuk menginervasi organ dalam.[2]
Proyeksi aferen dari nervus vagus terintegrasi dengan batang otak melalui nukleus solitarius sebelum menyebar di area sistem saraf pusat lainnya. Batang otak berperan penting dalam integrasi dan modulasi sinyal antara sistem saraf pusat dan organ perifer lainnya. Cabang eferen dari area ini akan mengendalikan fungsi kardiorespirasi dan gastrointestinal serta fungsi otonom lainnya. Stimulasi nervus vagus merupakan salah satu cara untuk mengatur fungsi otonom.[2]
Stimulasi Nervus Vagus Secara Invasif atau Noninvasif
Pemasangan alat stimulasi nervus vagus bisa dilakukan secara invasif atau noninvasif.
Stimulasi Invasif
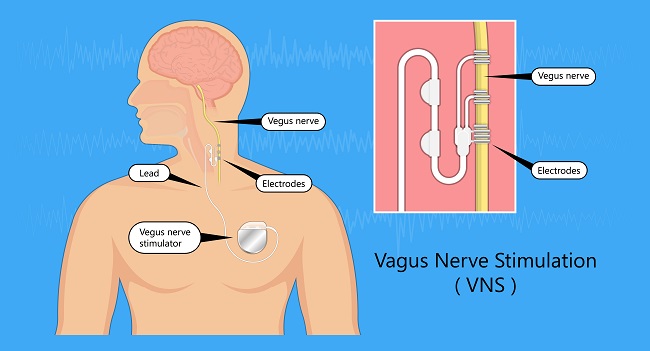
Stimulasi invasif dilakukan dengan menstimulasi nervus vagus pada area leher dengan menggunakan elektroda, yang dihubungkan dengan serabut nervus vagus servikal dan generator sinyal yang ditanam di bawah klavikula.[3]
Sinyal dihasilkan oleh generator secara kontinu tetapi intermittent dalam siklus on dan off. Selain sinyal baseline dari generator, sinyal juga dapat diatur oleh pengguna atau perawat dengan meletakkan magnet di atas generator untuk menghasilkan sinyal tambahan saat kejang terjadi.[3]
Mekanisme deteksi kejang pada stimulator generasi baru menggunakan algoritme yang menyesuaikan perubahan pada denyut jantung sebelum kejang terjadi.[3]
Pemasangan alat stimulasi nervus vagus invasif umumnya dilakukan di sisi kiri karena adanya risiko bradikardia atau asistol pada pemasangan di sisi kanan. Nervus vagus di sisi kanan mempersarafi sinoatrial node, sedangkan nervus vagus sisi kiri mempersarafi atrioventricular node melalui cabang kardiak dari nervus laringeus rekuren inferior.[3]
Stimulasi Noninvasif
Stimulasi nervus vagus noninvasif dapat dilakukan secara transkutan pada area telinga (aurikular) dan pada permukaan anterolateral leher. Stimulasi transkutan pada area aurikular menarget reseptor di cabang aurikular dari nervus vagus (auricular branch of vagus nerve atau ABVN). Area cymba conchae adalah satu-satunya area pada telinga luar yang dipersarafi oleh ABVN.
Stimulasi pada anterolateral leher menarget area superfisial dari perjalanan serabut nervus vagus servikal. Studi fMRI (MRI fungsional) menunjukkan bahwa stimulasi kedua area ini dapat mengaktivasi nukleus solitarius ipsilateral yang merupakan pusat relay informasi aferen dari nervus vagus dan struktur intrakranial, yang terjadi dengan cara yang sama seperti pada stimulasi invasif.[3]
Namun, suatu penelitian melaporkan bahwa pasien yang diberikan stimulasi nervus vagus transkutan tidak menunjukkan hasil yang berbeda signifikan dengan pasien yang diberikan plasebo. Oleh karena itu, studi lebih lanjut tentang hal ini masih diperlukan.[4]
Skrining Pasien Epilepsi yang Hendak Mendapatkan Stimulasi Nervus Vagus
Sebelum pemasangan alat stimulasi nervus vagus, kandidat perlu menjalani skrining. Skrining meliputi pemeriksaan fMRI atau magnetoencephalography untuk menilai perlu tidaknya pembedahan intrakranial, EKG, dan pemeriksaan darah untuk mengetahui ada tidaknya kontraindikasi. Evaluasi tidur juga perlu dilakukan untuk menyingkirkan kemungkinan sleep apnea yang dapat diperberat oleh stimulasi nervus vagus karena perubahan ritme pernapasan yang dipicunya.[5]
Stimulasi nervus vagus diindikasikan pada pasien epilepsi yang resisten terhadap obat, baik dengan bangkitan fokal maupun umum. Pada praktiknya, stimulasi nervus vagus lebih banyak digunakan pada kasus epilepsi fokal karena tingginya potensi resistensi obat pada epilepsi fokal. Penggunaan stimulasi nervus vagus yang lebih dini dikatakan bisa memberikan kendali kejang yang lebih baik pada pasien anak.[5,6]
Kontraindikasi stimulasi nervus vagus invasif umumnya serupa dengan kontraindikasi terhadap pembedahan. Selain itu, lesi pada nervus vagus yang sudah ada sebelumnya (terutama di sisi kiri) dan adanya risiko komplikasi berat di sisi di mana generator sinyal akan ditanam juga merupakan kontraindikasi.[5]
Kontraindikasi lain adalah alkoholisme dan penggunaan obat-obatan terlarang, penyakit jantung berat (terutama bradiaritmia), riwayat sinkop vasovagal, kelainan respirasi seperti asma dan sleep apnea yang berat, riwayat dysautonomia, ulkus gaster atau duodenum, suara yang serak sebelum pemasangan, atau riwayat vagotomi.[5]
Efektivitas Stimulasi Nervus Vagus untuk Penatalaksanaan Epilepsi
Uji klinis acak pada pasien epilepsi fokal yang berusia >12 tahun menunjukkan bahwa stimulasi nervus vagus dengan frekuensi tinggi memiliki efektivitas lebih baik daripada frekuensi rendah. Pasien dengan stimulasi frekuensi tinggi memiliki kemungkinan lebih baik untuk mencapai paling tidak 50% penurunan frekuensi kejang (OR 1,95; 95% IC 1,16–3.27; p=0,01).[4]
Penelitian lain yang membandingkan stimulasi tinggi, sedang, dan rendah mendapatkan bahwa penurunan paling tidak 50% dalam frekuensi kejang didapatkan pada seluruh kelompok stimulasi bila dibandingkan dengan stimulasi baseline (31,6% pada frekuensi tinggi, 31,7% pada frekuensi sedang, dan 26,1% pada frekuensi rendah).[4]
Tzadok, et al. meneliti efektivitas stimulasi nervus vagus dengan alat yang bersistem closed-loop pada 46 pasien anak dengan epilepsi refrakter. Rerata periode follow-up adalah 13±7,5 (2–29 bulan). Sebanyak 63% pemasangan merupakan pemasangan baru, sedangkan 37% lainnya merupakan penggantian dari alat bersistem lebih lama.[7]
Dalam studi tersebut, 60,9% partisipan mengalami penurunan frekuensi kejang minimal 50%. Efek positif ini hampir sama meskipun etiologi epilepsi, usia pasien, dan jenis bangkitan bervariasi. Bahkan, sebanyak 10,9% partisipan mendapatkan kebebasan dari kejang. Studi ini menyimpulkan bahwa stimulasi nervus vagus memberikan manfaat yang bermakna pada pasien dengan epilepsi resisten obat, baik pada implantasi baru maupun penggantian dari modalitas yang lebih lama.[7]
Marti, et al. meneliti respons jangka panjang terhadap stimulasi nervus vagus pada pasien epilepsi intractable. Dalam penelitian ini, 46 pasien epilepsi resisten obat dengan sindrom Lennox Gastaut (LGS) dan idiopathic generalized epilepsy (IGE) menjalani implantasi stimulator dengan rerata periode follow-up 63 bulan.[8]
Penurunan frekuensi kejang minimal 50% ditemukan pada 41,7% pasien kelompok LGS dan 64,7% pasien kelompok IGE. Respons penurunan bangkitan yang terbaik didapatkan pada kelompok IGE (p=0.043). Angka admisi ke rumah sakit karena kejang juga menurun, yaitu dari 91,3% pra-implantasi menjadi 43,5% setelah implantasi. Marti, et al. menyimpulkan bahwa stimulasi nervus vagus merupakan terapi yang efektif pada pasien epilepsi yang intractable, terutama pada kelompok IGE.[8]
Suatu tinjauan sistematis terhadap 5 uji klinis dengan total 439 pasien juga melapor bahwa stimulasi nervus vagus merupakan tata laksana yang efektif untuk pasien epilepsi fokal yang intractable, dengan efek samping yang relatif ringan. Stimulasi nervus vagus frekuensi tinggi memiliki efektivitas 1.5 kali lebih tinggi daripada frekuensi rendah.[9]
Risiko Stimulasi Nervus Vagus untuk Penatalaksanaan Epilepsi
Pada pemasangan alat stimulasi nervus vagus secara invasif, risiko berkaitan dengan pembedahan saat implantasi atau berkaitan dengan alat. Komplikasi terkait implantasi sebenarnya jarang terjadi tetapi dapat berupa infeksi luka operasi dan paresis pita suara. Sementara itu, komplikasi terkait alat dapat berupa patahnya kabel elektroda, diskoneksi, habisnya energi alat, dan kegagalan alat pacu jantung.[5]
Efek samping lain berkaitan dengan stimulasi yang ditimbulkan alat, yaitu suara serak, dysphonia, nyeri leher, dyspnea saat beraktivitas, batuk, mengorok, dan sialorrhea. Intensitas sinyal yang lebih kuat memiliki risiko efek samping yang lebih tinggi.[5]
Efek samping yang lebih jarang bisa berupa ataksia, dyspepsia, insomnia, laryngismus, kedutan otot yang berkaitan dengan pelepasan sinyal, dan rasa mual.[5]
Stimulasi nervus vagus transkutan memiliki risiko efek samping yang lebih rendah, misalnya iritasi kulit lokal, sakit kepala, nasofaringitis, sinkop atau pusing, dan mual.[5]
Kesimpulan
Stimulasi nervus vagus merupakan terapi neurostimulasi yang efektif untuk mengurangi frekuensi kejang pada pasien epilepsi yang resisten obat, yang umumnya dikenal sebagai epilepsi refrakter atau intractable. Stimulasi nervus vagus dengan frekuensi tinggi terutama lebih efektif daripada stimulasi dengan frekuensi rendah.
Pemasangan alat stimulasi nervus vagus bisa dilakukan secara invasif atau noninvasif. Pemasangan secara invasif memiliki risiko komplikasi lebih tinggi karena berhubungan dengan pembedahan saat implantasi. Komplikasi dapat berupa infeksi luka dan paresis pita suara. Beberapa contoh efek samping yang mungkin terjadi adalah suara serak, dysphonia, nyeri leher, dyspnea saat beraktivitas, batuk, mengorok, dan sialorrhea.